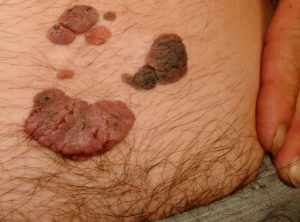
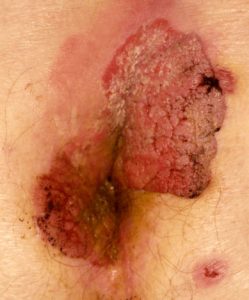
Остроконечные кондиломы или аногенитальные бородавки, возникающие в результате заражения вирусом папилломы, являются частым заболеванием передающимся половым путем.
В особо редких случаях заболевание может прогрессировать и превращаться в быстрорастущую опухоль Бушке-Левенштейна.
По своей сути опухоль Бушке-Левенштейна — это гигантская остроконечная кондилома, склонная к инвазивному росту.
Опухоль Бушке-Левенштейна считают промежуточным этапом между остроконечными кондиломами и раком. Малигнизация ее отмечается в 56% случаев.
Отличия опухоли Бушке-Левенштейна от остроконечных кондилом:
- опухоль имеет местный инвазивный рост,
- не может пройти самостоятельно,
- имеет высокий риск возврата заболевания после лечения.
Опухоль Бушке-Левенштейна часто встречается при инфицировании вирусом папилломы 6, 11, 16 и 18 типов. Часто заболевание развивается на фоне ВИЧ-инфекции, приеме кортикостероидов, иммуномодуляторов, сахарном диабете.
Клиническая картина и диагностика опухолей Бушке-Левенштейна изучена недостаточно, в связи с чем лечение таких больных проблематично.
Статистические данные подтверждают имеющиеся сложности. Рецидивы после лечения опухоли Бушке-Левенштейна отмечаются в 66%, летальность составляет — 20%.
Опухоль Бушке-Левенштейна встречается преимущественно у мужчин (на половом члене и в промежности). У женщин эта опухоль встречается редко.
Особенности роста опухоли Бушке-Левенштейна:
- опухоль Бушке-Левенштейна растет очень медленно и редко дает метастазы,
- похожа на соцветия цветной капусты,
- в процессе роста опухоли разрушаются подлежащие ткани,
- опухоль служит входными воротами для вторичной инфекции, вызывая неприятный запах и свищи.
Диагностика опухоли Бушке-Левенштейна
Диагноз опухоли Бушке-Левенштейна ставится на основании осмотра и данных дополнительных методов исследования.
Для подтверждения наличия вируса папилломы человека и определения серотипа требуется анализ ПЦР.
Для оценки распространенности опухоли желательно проводить МРТ до начала лечения.
При локализации кондилом в заднем проходе, поскольку опухоль Бушке-Левенштейна может прорастать сфинктер заднего прохода и нарушать его работу, перед их удалением следует оценить вовлеченность в процесс сфинктерного аппарата.
Лечение опухоли Бушке-Левенштейна
Лечение опухоли Бушке-Левенштейна обычно хирургическое с широким иссечением опухоли.
Однако в настоящее время опухоль Бушке-Левенштейна может удаляться лазером.
Лазерное удаление таких опухолей проводится на хирургической диодной лазерной системе.
Преимущества лазерного удаления опухоли Бушке-Левенштейна:
- Быстрота
- Бескровность
- Безболезненность
- Радикальность
- Хороший косметический результат
Наш опыт:
Пациент А., 46 лет, мужского пола, неопределенной сексуальной ориентации, ВИЧ-отрицательный, с алкоголизмом в анамнезе. Поступил с диареей, гнойными выделениями из ануса с неприятным запахом, с опухолью в виде цветной капусты в заднем проходе, распространяющейся на обе ягодицы.
У пациента были множественные перианальные кондиломы на протяжении более 20 лет.
При обследовании опухоль плотной консистенции размерами 27х20см, распространялась на промежность, кожу вокруг заднего прохода, обе ягодицы и мошонку.
Удаление опухоли Бушке-Левенштейна проведено лазером. При наблюдении в течение 2-х лет рецидива заболевания отмечено не было.
Конечно, лечение опухоли Бушке-Левенштейна следует начинать на ранней стадии. Лечение обязательно должно сопровождаться коррекцией иммунного статуса и противовирусной терапией.